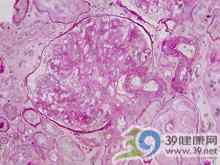
栓塞性肾炎详述
(一)发病原因
感染性心内膜炎的发生与以下因素有关:
1.基础疾病 感染性心内膜炎患者常有基础心血管疾病。风湿性心脏病占发病总数的60%~80%,其中以二尖瓣(尤其是二尖瓣脱垂)和主动脉瓣关闭不全最常见,三尖瓣或肺动脉瓣病变较少。先天性心脏病中以室间隔缺损及动脉导管未闭为最常见,其次为二叶主动脉瓣、法洛四联症和主动脉窦瘤破裂等。其他疾病如马方综合征、梅毒性心脏病和肥厚型心肌病等也可引起。
易患感染性心内膜炎的原因,可能是因为血流从压力高的心腔或血管经狭窄空道流向低压的心腔或管腔,产生虹吸压力效应(venturi pressure effect)而形成涡流,或由于射流损伤(MacCallum斑),造成心内膜或心脏瓣膜损害,使胶原组织暴露导致血小板、纤维蛋白原在瓣膜上聚集,在此基础上微生物能轻易的种植在无菌性赘生物上,造成感染性心内膜炎。
感染性心内膜炎也可由于医源性因素引起,包括心血管介入性诊治和心脏或非心脏手术、心内压力监测插管、房室分流、高能营养、活检、起搏器、动静脉插管、导尿管、气管插管(特别是在烧伤患者,抵抗力减低时)。2%~6%长期血液透析患者发生感染性心内膜炎。恶性肿瘤接受化疗、骨髓或器官移植后免疫抑制治疗者,以及吸毒和艾滋病患者,易患本病。
2.病原体 急性感染性心内膜炎大多由毒性强烈的细菌侵入心内膜所致,金黄色葡萄球菌感染是引起急性感染性心内膜炎的主要原因,也是吸毒和人工瓣膜患者的主要致病菌。这些患者常有全身性细菌播散,包括皮肤、骨、关节、眼和脑等。5%~10%吸毒和人工瓣膜感染性心内膜炎患者由革兰阴性细菌所致。厌氧菌感染引起的感染性心内膜炎约占1%,可能是由于心内血液含氧量高而不利于厌氧菌的生长。
亚急性感染性心内膜炎一般均为毒力较低的细菌引起,草绿色链球菌占多数,依次为肠球菌和隐球菌等。以往的报告指出,非人工瓣膜的感染性心内膜炎时,80%为链球菌或葡萄球菌所致。病原菌入侵途径系通过口腔、泌尿道、肺部和肠道感染灶进入血液。在正常人,这些病原菌能被机体随时消灭,而在心脏瓣膜有病变时,容易滞留细菌,引起感染性心内膜炎。微生物所侵犯的部位,常位于血流经过狭窄孔道前方,例如二尖瓣关闭不全时位于瓣叶的心房面;室间隔缺损时位于右心室内膜;动脉导管未闭时位于肺动脉内膜等。吸毒或艾滋病患者常有三尖瓣感染性心内膜炎伴反复肺梗死,二尖瓣和主动脉瓣真菌性感染性心内膜炎伴肢体动脉栓塞。
脓肿形成是瓣膜感染的严重并发症之一,可因感染灶直接侵犯纤维性心脏骨架(即瓣膜周围结缔组织)所致,同时累及邻近心肌。偶尔血源性播散导致心外脓肿形成。脓肿形成多见于急性感染性心内膜炎,而亚急性感染性心内膜炎时少见。
3.免疫学因素 心内膜赘生物中的细菌刺激免疫系统产生非特异性抗体,导致多株γ球蛋白增高,类风湿因子阳性,偶然梅毒血清试验侵阳性。类风湿因子阳性见于半数亚急性感染性心内膜炎患者,对血培养阴性患者诊断本病提供线索,且在细菌被杀灭后转为阴性。60%~100%感染性心内膜炎患者(尤其是亚急性感染性心内膜炎)存在抗心内膜和抗肌纤维膜抗体。
在细菌感染之前,大多数患者已存在针对多种细菌的特异性抗体,后者在感染加重时进一步增高,经治疗后减低。显然,这种特异性抗体对预防心内膜感染和再感染无作用。
约30%感染性心内膜炎患者血清溶血补体减低,经治疗后增高,并转为正常。免疫复合体肾小球肾炎患者溶血补体减低,82%~97%感染性心内膜炎患者存在循环免疫复合体,当后者浓度增高时,患者常有心外表现,例如关节炎、脾大、肾小球肾炎,病程延长,低补体血症。某些研究已肯定,感染性心内膜炎患者的肾小球肾炎由免疫复合体引起。同样,关节炎、滑膜炎、心包炎、Osler结节、Roth出血点也是免疫复合体所致的炎症反应。
(二)发病机制
感染性心内膜引起肾损害的发病机制,一般认为微栓塞是引起局灶性肾炎的原因,但免疫荧光和电子显微镜检查提供了免疫复合物发病机制的重要证据。弥漫性和局灶性肾小球肾炎的免疫荧光染色表现相似,主要表现为沿毛细血管壁有弥漫性颗粒状的C3沉积。毛细血管壁和系膜区尚有免疫球蛋白(主要是IgG)的沉积。有些局灶性肾炎中免疫荧光沉积物也可在似乎是正常的肾小球中见到。通常在局灶性肾小球肾炎中见不到电子密度增加的沉积物,而在弥漫性肾小球肾炎中则常发生,大多位于肾小球基膜和内皮细胞之间以及在系膜内。有些患者在肾小球基膜内以及与上皮细胞足突之间也可有沉积物。在凝固酶阳性的葡萄球菌所致的心内膜炎患者中,沉积物主要位于上皮细胞下,与急性链球菌感染后的肾小球肾炎表现相似。
引起感染性心内膜炎的细菌或其产物作为抗原,产生相应抗体,两者组成循环免疫复合体。在肾小球内免疫复合体的沉积部位与细菌的类型、感染时期有关,但主要取决于抗原-抗体复合物的大小和溶解度。当抗原过剩时所形成的免疫复合物,体积较小而溶解度高,易在肾小球上皮细胞下沉积,多见于细菌性心内膜炎的败血症期,尤其是凝固酶阳性的葡萄球菌性心内膜炎,常伴有弥漫性增殖性肾小球肾炎。当抗体稍多于抗原时,所形成的免疫复合物呈中等度体积而溶解度差;当抗体明显多于抗原时,所产生的较大免疫复合体是不溶解的。这些中等度和大体积的免疫复合物常沉积于肾小球内皮下,引起局灶性或弥漫性肾小球肾炎,多见于草绿色链球菌所致的亚急性细菌性心内膜炎。此外,在血循环中可找到抗原-抗体复合物。本病尚有补体激活和利用,有人从病变的肾脏组织取得抗体,后者与同一患者血培养中获得细菌引起的阳性免疫反应。
栓塞性肾炎就诊指南
- 建议就诊科室
- 肾内科
- 相关检查
- 1、浓缩试验,浓缩试验是一项检查肾小球酸化功能是否正常的一项检查方法。
- 2、尿素,尿素在酸、碱、酶作用下(酸、碱需加热)能水解生成氨和二氧化碳。
- 3、尿苦杏仁酸,儿茶酚胺几乎全部在体内代谢,产物为VMA。
- 4、尿碱性磷酸酶,碱性磷酸酶属磷酸单酯酶,广泛存在于人体各种组织。
- 5、肾脏叩诊,肾脏叩诊检查是用于检查腹部肾脏是否正常的一项辅助检查方法。
4353 人阅读过 复制文章链接