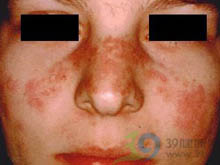
盘状红斑详述
【病因病机】
本病病因不明,近研究证实本现是以各种免疫反应异常为特征的疾病,至于其造成免疫障碍的因素可能是多方面的。
(一)遗传背景 本病的患病率在不同种族中有差异,不同株的小鼠(NEB/NEWF、MRL1/1pr)在出生数月后自发出现SLE的症状,家系调查显示SLE患者的一、二级亲属中约10%~20%可有同类疾病的发生,有的出现高球蛋白血症,多种自身抗体和T抑制细胞功能异常等。单卵双生发病一致率达24%~57%,而双卵双胎为3%~9%。HLA分型显示SLE患者与HLA-B8,-DR2、-DR3相关,有些患者可合并补体C2、C4的缺损,甚至TNFa的多态性明显相关;近发现纯合子C2基因的缺乏,以及-DQ频率高与DSLE密切相关;T细胞受体(TCR)同SLE的易感性亦有关联,TNFa的低水平可能是狼疮性肾炎的遗传基础。以上种种提示SL有遗传倾向性,然根据华山医院对100例SLE家属调查,属多基因遗传外,同时环境因素亦起重作用。
(二)药物 有报告在1193例SLE中,发病与药物有关者占3%~12%。药物致病可分成两类,第一类是诱发SLE症状的药物如青霉素、磺胺类、保太松、金制剂等。这些药物进入体内,先引起变态反应,然后激发狼疮素质或潜在SLE患者发生特发性SLE,或使已患有的SLE的病情加剧,通常停药不能阻止病情发展。第二类是引起狼疮样综合征的药物,如盐酸肼酞嗪(肼苯哒嗪)、普鲁卡因酰胺、氯丙嗪、苯妥因钠、异烟肼等,这类药物在应用较长时间和较大剂量后,患者可出现SLE的临床症状和实验室改变。它们的致病机理不太清楚:如氯丙嗪有人认为与双链NDA缓慢结合,而UVA照射下与变性DNA迅速结合,临床上皮肤曝晒日光后能使双链DNA变性,容易与氯丙嗪结合产生抗原性物质;又如肼苯哒嗪与可溶性核蛋白结合,在体内能增强自身组织成份的免疫原性。这类药物性狼疮样综合征在停药症状能自生消退或残留少数症状不退。HLA分型示DR4阳性率显著增高,被认作为药源性SLE遗传素质。药物引起的狼竕样综合征与特发性红斑性狼疮的区别为:①临床青海 ,累及肾、皮肤和神经系统少;②发病年龄较大;③病程较短和轻;④血中补体不减少;⑤血清单链DNA抗体阳性。
(三)感染 有人认为SLE的发病与某些病毒(特别慢病毒)感染有关。从患者肾小球内皮细胞浆、血管内皮细胞,皮损中都可发现类似包涵体的物质。同时患者血清对病毒滴度增高,尤其对麻疹病毒、副流感病毒ⅠⅡ型、EB病毒、风疹病毒和粘病毒等,另外,患者血清内有dsRNA、ds-DNA和RNA-DNA抗体存在,前者通常只有在具有病毒感染的组织中才能找到,电镜下观察这些包涵体样物质呈小管网状结构,直径20~25μm,成簇分布,但在皮肌炎、硬皮病、急性硬化全脑炎中可亦可见到。曾企图从有包涵体样物质的组织分离病毒未获成功,故这些物质与病毒关节有待证实。近有人提出SLE的发病与C型RNA病毒有密切关系。作者对47例SLE测定血清干扰素结果72.3%增高,属α型,含酸稳定和酸不稳定两种,干扰素的浓度与病情活动相平行。已知α型干扰素是白细胞受病毒,多核苷酸或细菌脂多醣等刺激后产生的,此是否间接提示有病毒感染的可能。亦有人认为LE的发病与结核或链球菌感染有关。
(四)物理因素 紫外线能诱发皮损或使原有皮损加剧,少数病例且可诱发或加重系统性病变,约1/3SLE患者对日光过敏,Epstein紫外线照射皮肤型LE患者,约半数病例临床和组织学上的典型皮损。两个月后皮肤荧光带试验阳性,如预先服阿的平能预防皮损。正常人皮肤的双链DNA不具有免疫原性,经紫外线照射发生二聚化后,即DNA解聚的胸腺嘧啶二聚体转变成较强的免疫原性分子,LE患者证实有修复二聚化DNA的缺陷。亦有人认为紫外线先使皮肤细胞受伤害,抗核因子得以进入细胞内,与胞核发生作用,产生皮肤损害。寒冷,强烈电光照射亦可诱发或加重本病。有些局限性盘状红斑狼疮曝晒后可演变为系统型,由慢性型演变成急性型。
(五)内分泌因素 鉴于本病女性显著多于男性,且多在生育期发病,故认为雌激素与本病发生有关,通过给动物做阉割,雌NZB小鼠的病情缓解,雄鼠则加剧,支持雌激素的作用。于无性腺活动期间即15岁以下及50岁以后发生本病的显著减少,此外口服避孕药可诱发狼疮样综合征。有作者对20例男性SLE测定性激素水平发现50%患者血清雌二醇水平增高(对照组5%增高),65%患者睾酮降低(对照组10%降低),雌二醇/睾酮比值较健康对照组高。上述各种象都支持雌激素的论点。妊娠时SLE病情的变化亦与性激素水平增高有关。此后由于孕酮水平迅速增高,孕酮/雌二醇比值相应增高,从而病情相对平稳,产后孕激素水平降低,故病毒可能再度加重。近发现SLE患者血清中有较高的泌乳素值,导致性激素的继发性变化,有待进一步研究。
(六)免疫异常 一个具有LE遗传素质的人,在上述各种诱因的作用下,使机体的免疫稳定机能紊乱。当遗传因素强时,弱的外界刺激即可引起发病。反之,在遗传因素弱时,其发病需要强烈的外界刺激。机体的免疫稳定紊乱导致免疫系统的调节缺陷,发生抑制性T细胞丧失,不仅在数量上,且功能亦减低,使其不能调节有潜能产生自身抗体的B淋巴细胞,从而使大量自身抗体形成而致病。有人在狼疮鼠中发现早期有B细胞的过度活跃,但没有见到调节T细胞的缺陷,提出产生自身抗体的B淋巴细胞株,逃脱了T细胞的控制调节,即在T淋巴细胞调节功能正常时,亦能产生自身抗体,亦即所谓SLE的B细胞逃脱理论。有人认为是由于辅助性T细胞的功能过强,引起免疫调节障碍产生大量自身抗体。亦有人提出可能是单核细胞或巨噬细胞的活力过度,通常产生某种因子,刺激辅助性T细胞,或直接刺激B细胞,引起自身免疫。提出“禁株学说”的人认为机体免疫稳定的紊乱,导致T、B细胞比例失调或B辅助/诱导细胞与T抑制/细胞毒性细胞比例失调,结果禁株淋厂细胞失去控制,过度增殖引起自身免疫病变。
近研究发现SLE患者有细胞因子分泌异常,IL-1乃由单核巨噬细胞合成,它可使SLE的B细胞增殖、介导B细胞自发的产生IgG,形成免疫复合物,引起组织损伤。MRL/1pr小鼠肾巨噬细胞中含有较多IL-1mRNA,体外培养可产生大量IL-1,IL-1可诱导IL-6、IL-8、TNF等炎症因子产生,与狼疮肾炎发生有关,IL-1活性与光敏感有关。约50%患者血清中IL-2含量增高,几乎所有SLE患者血清中高水平的IL-2R,且活动期比缓解期高。IL-2主要由CD+4T细胞产生;为T细胞的生长因子。此外SLE患者血清IL-6水平升高,在活动期更明显,在SLE患者出现中枢神经SEL活动期,IL-10水平升高,IgG生成增多,较多证据提示IL-10在B细胞异常活化中起重要作用。这些细胞因子网络动态平衡失调引起异常的免疫应答,同时亦参与局部的致病性作用。
关于自身抗原形成的机理可由于①组织经药物、病毒或细菌、紫外线等作用后,其成分经修饰发生改变,获得抗原性;②隐蔽抗原的释放,如甲状腺球蛋白、晶体、精子等在与血流和淋巴系统相隔离、经外伤或感染后使这隔离屏障破坏,这些组织成份进入血流,与免疫活动细胞接触成为具有抗原性物质;③交叉过敏的结果。
【病理】
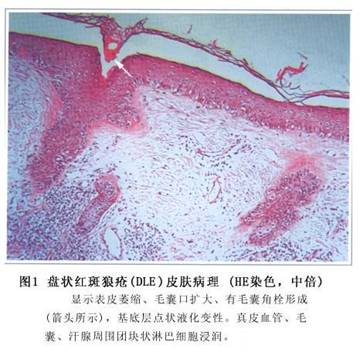
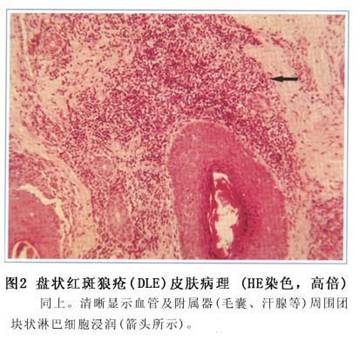
因所取活检标本的皮损类型不同,其病理改变亦有所不同。下列几种病理改变可作为诊断依据:①角化过度伴以角质栓;②棘层萎缩;③基底层液化;④在皮肤附属器周围有淋巴细胞组成的斑片状浸润;⑤真皮上部水肿、血管扩张和轻度红细胞外渗。
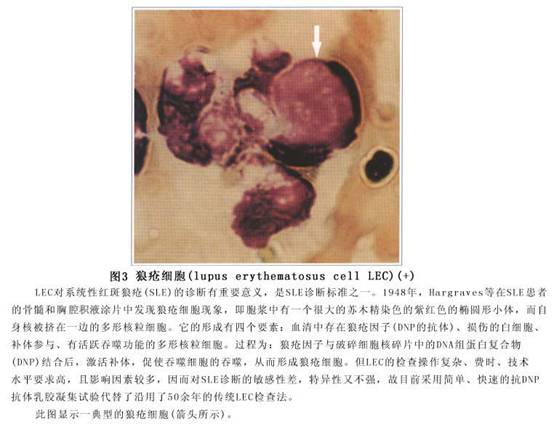
真皮的变化先于表皮,基底层局灶性液化变性是本病组织学诊断的主要依据(图1,2,3)。
【中医病因病机】
中医认为,病变范围可涉及中医温病、内伤杂病和皮肤外科等范畴,其病因病机可归纳为内因和外因两方面。
(1)内因:素体禀赋不足:肾精亏损,或七情内伤,劳累以致阴阳失衡,气血失和,进而血运不畅,气滞血瘀。这是形成本病的内在基础。
(2)外因:感受外邪:外受热毒之邪侵袭是导致本病发生的外部条件。
根据“肾为先天之本”、“女子以肝为先天”以及五脏相互滋生的理论,肝肾亏虚常导致脏腑气血阴阳不足,在感受外来邪毒后,一方面可外伤腠理肌肤,蚀于筋骨而出现红斑和肌肉关节病变;另一方面可内攻五脏六腑,影响脏腑功能,水谷精微运化失常,主要表现为由病初的阴液亏耗、阴虚内热而逐渐发展至阴损及阳、阴阳两虚,最终可因阳虚水泛甚至阴阳离决而危及生命。本病急性期多以邪热炽盛,肌肤痹阻为主;慢性期或缓解期,则多以邪退正虚,肌肤内脏淤滞为主。
盘状红斑就诊指南
- 建议就诊科室
- 风湿科
- 可能疾病
- 1、 盘状红斑狼疮,可能伴随面部蝶形红斑、盘状红斑、溃疡等症状,应去风湿科或皮肤科就诊。
- 2、 重叠综合征,可能伴随无力、关节畸形、皮下结节等症状,应去风湿科就诊。
- 3、 药物性狼疮,可能伴随发烧、盘状红斑、面部蝶形红斑等症状,应去风湿科或中医科就诊。
- 4、 皮肤病,可能伴随皮肤瘙痒、皮肤搔痒、皮肤潮红肿胀等症状,应去皮肤科就诊。
- 易混淆症状
- 盘状红斑、红斑结节、腹壁红斑
- 相关检查
- 1、库姆斯氏试验,
一种主要用于检测不完全抗体的试验。
- 2、抗核抗体,抗核抗体(ANA)测定对一些免疫性疾病的诊断有辅助意义。
- 3、红细胞表面电荷,红细胞表面电荷检测中缺血性脑中风、出血性中风、冠心病、心肌梗死及系统性红斑狼疮患者的红细胞电泳率都降低。
- 4、免疫电泳,免疫电泳法目的是利用凝胶电泳与双向免疫扩散两种技术结合的实验方法用于抗原、抗体定性及纯度的测定。
- 常见问诊内容
- 1. 描盘状红斑从什么时候开始,是否由什么明显的原因(饮食、生活起居的明显变化)引起?
- 2. 描述盘状红斑的详细特征及发展过程,盘状红斑持续性加重?是否有得到缓解的时候?什么情况下能得到缓解?等 3盘状红斑是否伴随其他症状,
- 4. 是否有自行使用药物?什么药物?使用药物后症状是否有得到缓解?
- 5. 有无药物过敏史?
- 7. 有无其他基础疾病?(糖尿病、高血压、痛风等)
盘状红斑用药
4353 人阅读过 复制文章链接